Viruela del mono, hepatitis misteriosa y covid: ¿es el mundo más propenso a las epidemias?
-
 Brotes, epidemias y pandemias podrían ser más frecuentes en los próximos años según científicos.( )
Brotes, epidemias y pandemias podrían ser más frecuentes en los próximos años según científicos.( )

Las últimas semanas han estado marcadas por dos brotes que preocupan a las autoridades de salud.
El primero, una hepatitis de origen misterioso que afecta principalmente a niños. El segundo, la aparición de casos de viruela del mono en varios países.
Los científicos intentan desvelar los orígenes y causas de estos brotes que suceden en medio de la pandemia de covid-19, una enfermedad causada por un virus que antes de 2020 era absolutamente desconocido.
Y antes que el coronavirus dominara las noticias, en la última década hemos presenciado la evolución de otros problemas de salud vinculados a virus como el ébola, el zika, el dengue o el sarampión.
¿Son estas crisis de salud fruto de la casualidad? ¿O es que vivimos en un contexto de brotes, epidemias y pandemias?
Final de Recomendamos
Especialistas consultados por BBC News Brasil apuntan a la segunda hipótesis como la más probable. Actualmente, el mundo reúne una serie de características que facilitan la aparición o el resurgimiento de enfermedades infecciosas.
Hay siete factores que ayudan a explicar este escenario: más tránsito de personas entre países, la urbanización desenfrenada, el cambio climático, mayor demanda de proteína animal, más contacto con zonas silvestres, rechazo a las vacunas y falta de profesionales de salud y vigilancia.
Viajes internacionales
Cruzar continentes y oceános en pocas horas es hoy relativamente fácil y barato.
Pongamos como ejemplo un viaje entre Sao Paulo en Brasil y Urasoe, en la isla de Okinawa en Japón. Es posible llegar en 33 horas y 10 minutos, con paradas en Dallas y Chicago, en Estados Unidos, y en Tokio y Okinawa, en Japón.
En la práctica, eso significa que puedes infectarte con un virus en Brasil y, antes de desarrollar cualquier síntoma, encontrarte literalmente al otro lado del mundo.
Datos del Banco Mundial estiman que en 1990, mil millones de personas viajaron en avión. En 2019, ese número aumentó a 4.500 millones de pasajeros, lo que representa más de la mitad de la población mundial.
Por un lado, el aumento de la movilidad entre fronteras representa una oportunidad de negocios, conexiones y contactos con otras culturas. Por otro, facilita la transmisión de agentes infecciosos y puede acelerar los brotes de epidemias e incluso pandemias.
En las últimas semanas, la llamada viruela de los monos, antes restringida a algunas regiones en África, apareció simultáneamente en otros continentes, con casos registrados en varios países europeos y Estados Unidos principalmente.
Y este fenómeno está conectado a la movilidad global.
Los viajes internacionales son cada vez más rápidos y accesibles, pero facilitan el tránsito del virus por diferentes partes del mundo.
Urbanización
La Organización de Naciones Unidas (ONU) calcula que en 1950 dos tercios de la población mundial vivía en zonas rurales.
La agencia estima que para 2050 esta proporción se va a invertir: en poco más de dos décadas, el 66% de personas vivirán en ciudades. Y el cambio más drástico será en Asia y África.
La gran cuestión, señalan los expertos, es que muchos de estos nuevos espacios urbanos son deficientes en infraestructura, transporte público, vivienda, saneamiento básico y atención médica.
Y esto crea las condiciones ideales para que virus y bacterias prosperen y circulen libremente.
Verter aguas residuales sin tratar en arroyos y manantiales, por ejemplo, puede ser fuente de infecciones gastrointestinales graves.
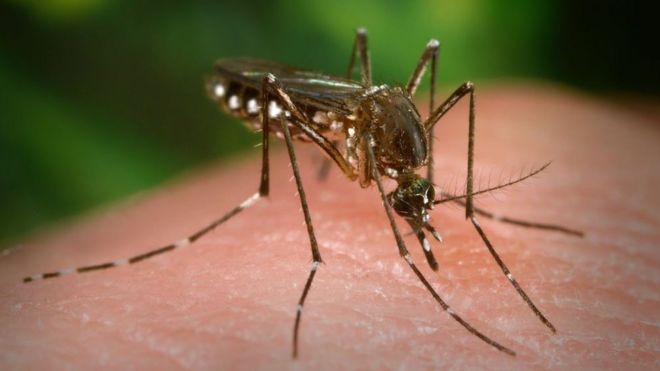
La acumulación de basura en lotes baldíos es el ambiente perfecto para la proliferación de vectores, como el mosquito Aedes aegypti, transmisor del dengue, zika y chikungunya.
"Tampoco debemos olvidar que los ambientes urbanos son propicios para las aglomeraciones, y sabemos cómo el contacto cercano, especialmente en lugares pequeños y mal ventilados, facilita la propagación de patógenos", agrega el virólogo Flavio da Fonseca, profesor de la Universidad Federal de Minas Gerais.
Cambio climático
El aumento de la temperatura media del planeta trae consecuencias diversas para la salud.
La Organización Mundial de la Salud estima que entre 2030 y 2050 el cambio climático estará directamente relacionado con 250.000 muertes adicionales cada año.
Entre las causas de estas muertes, la entidad destaca el incremento de enfermedades infecciosas, como la malaria y el dengue.
Y esto sucede porque los mosquitos que transmiten estas enfermedades se reproducen precisamente en el calor y aprovechan los embalses de agua que surgen en épocas de lluvia.
Ahora bien, si la tendencia es que las temperaturas sean cada vez más altas, esto representa una gran oportunidad para que muchos vectores ganen terreno y ayuden a propagar aún más los agentes infecciosos.
Mosquitos como el Aedes aegypti se reproducen con más facilidad en temporadas de calor intenso o lluvias.
"Hoy vemos la aparición de enfermedades propias de las regiones tropicales en las zonas subtropicales. Ya tenemos casos de chikungunya y fiebre del Nilo Occidental en el sur de Europa y dengue en Florida, en Estados Unidos", dice el virólogo Anderson F. Brito, investigador científico en el Instituto Todos pela Saúde (ITpS).
Mayor contacto con animales
Tampoco se puede ignorar el papel que puede jugar la destrucción de reservas naturales en la aparición de nuevas enfermedades causadas por virus, bacterias y otros patógenos.
Los datos del Banco Mundial indican que en 1990 el mundo tenía 41,2 millones de kilómetros cuadrados de superficie boscosa. Ese número se redujo a 39,9 millones en 2016.
La superficie devastada de más de 1,3 millones de kilómetros cuadrados en solo 26 años equivale casi a toda la Amazonía (el estado más grande de Brasil) y supera la superficie de países como Perú, Colombia y Sudáfrica.
Desde el punto de vista de la salud, esto también representa una gran amenaza para los humanos. Eso es porque los virus están quietos ahí en la naturaleza, cumpliendo sus interminables ciclos de replicación dentro de otro ser vivo.
El crecimiento de las ciudades y el agronegocio termina por destruir muchas de estas reservas naturales, lo que desplaza a los animales y posibilita el contacto entre estos y los seres humanos. Los virus, que anteriormente solo afectaban a una especie, pueden "saltar" hacia nosotros.
"Y tenemos una visión muy antropocéntrica de las cosas. Creemos que la mayoría de los patógenos afectan a la población humana, cuando en realidad la mayoría de estos agentes se encuentran en la naturaleza y coexisten en equilibrio con sus huéspedes", agrega Fonseca.
"Cuando eliminamos estos hábitats, el virus tiende a buscar una alternativa. ¿Y quiénes suelen ser los huéspedes más cercanos? Nosotros mismos", prosigue.
"La mayoría de las veces esta interacción no lleva a ninguna parte. Pero hay algunos casos en los que el patógeno logra adaptarse bien y comienza a evolucionar específicamente para la especie humana, provocando nuevas enfermedades", completa el especialista.
Uno de los brotes más recientes de ébola, por ejemplo, comenzó en África occidental en 2014 y apareció precisamente en regiones de extracción de madera y minerales. Debido a estas actividades, los humanos comenzaron a tener más contacto con los animales de la región, entre ellos, los murciélagos portadores de este virus.
"Son ambientes naturales que se han degradado, en los que es más frecuente esa exposición de la especie humana a nuevos virus", enseña.
Más carne en el plato
La creciente demanda de proteína animal es otro factor que incrementa el riesgo de nuevos patógenos y epidemias.
La Organización de las Naciones Unidas para la Agricultura y la Alimentación (FAO) estima que la demanda mundial de cortes de carne de res crecerá un 81% entre 2000 y 2030. El mismo aumento se puede ver en otros tipos de ganado: cordero (88%), cerdo (66%), aves (170%) y huevos (70%).
Estos animales no siempren se crían en las condiciones sanitarias adecuadas. La falta de normas y supervisión hace que en muchos países estos animales sean mantenidos en espacios reducidos, sin higiene o incluso mezclados con otras especies.
Es todo lo que un agente infeccioso necesita para mutar, combinarse y "saltar" a las personas.
En la pandemia H1N1 de 2009 que se originó en México, los estudios demostraron que el virus de la influenza que causó todo ese problema era una mezcla de cuatro cepas diferentes: dos de cerdos, una de aves y otra de humanos.
Los criaderos de aves sin medidas adecuadas son ambientes ideales para que los virus sufran mutaciones peligrosas.
Y eso no es un ejemplo aislado.
A lo largo del siglo XX, la humanidad se enfrentó a diversas epidemias de influenza como la gripe española en 1918, la gripe asiática en 1957 o la gripe de Hong Kong en 1968. Todas estas se originaron a partir de mutaciones de virus que circulaban entre aves.
"Todo esto solo refuerza la noción de que la salud humana no está aislada y necesitamos pensar cada vez más en la conexión que tenemos con la salud de los animales y el medio ambiente", interpreta Brito.
Rechazo a las vacunas
El sexto factor de la lista tiene que ver con la creciente dificultad de convencer a la población de la importancia de vacunarse.
Ya sea por dificultades en la producción y distribución de dosis, o por la influencia de noticias falsas sobre el tema, lo cierto es que la cobertura de vacunas contra muchas enfermedades está por debajo de lo deseado.
Con una cobertura de vacunación por debajo del objetivo, no hay garantía de que otras enfermedades infecciosas, como por ejemplo la poliomielitis o el sarampión, causen problemas graves después de décadas bajo control.
"Las vacunas son víctimas de su propio éxito", interpreta Fonseca.
"La gente ya no ve los efectos graves de muchas enfermedades infecciosas en el día a día, como la poliomielitis o el sarampión. Como resultado, muchos comenzaron a no darle la debida importancia a la inmunización", agrega.
El rechazo a las vacunas puede favorecer el resurgimiento de enfermedades que estuvieron controladas durante décadas.
Falta de estructura
La ausencia de una estructura básica de salud y vigilancia en muchos lugares hace que un pequeño problema se convierta en un brote, una epidemia o incluso una pandemia.
Los profesionales de vigilancia son responsables de analizar los registros de salud y observar si hay cambios de patrón, como un aumento anormal de casos, hospitalizaciones y muertes relacionadas con una enfermedad específica en una determinada región.
A partir de estos datos, es posible hacer uso de políticas públicas que ayuden a contener el problema. Puede ser necesario reforzar la vacunación en ese lugar, o controlar la entrada y salida de personas por un tiempo.
En este escenario, también es fundamental contar con un servicio de salud capaz de atender, diagnosticar y tratar a los pacientes de la mejor manera posible.
El problema es que gran parte del mundo aún no cuenta con toda esta estructura. Como resultado, muchas enfermedades pueden surgir y propagarse fácilmente antes de que las autoridades nacionales o internacionales lo noten.
La vigilancia moderna no solo implica observar el aumento de casos, sino contar con toda una estructura tecnológica que pueda secuenciar genéticamente las muestras e identificar al agente causante de esa condición.
"A lo largo de la pandemia de covid-19, la estructura de vigilancia ha mejorado en los países de ingresos altos y medios, pero no ha avanzado lo suficiente en los países de ingresos bajos", compara Brito.
"Y debemos entender que mientras tengamos puntos ciegos en los sistemas de vigilancia global, el mundo entero seguirá estando en peligro", concluye.
Recomendadas